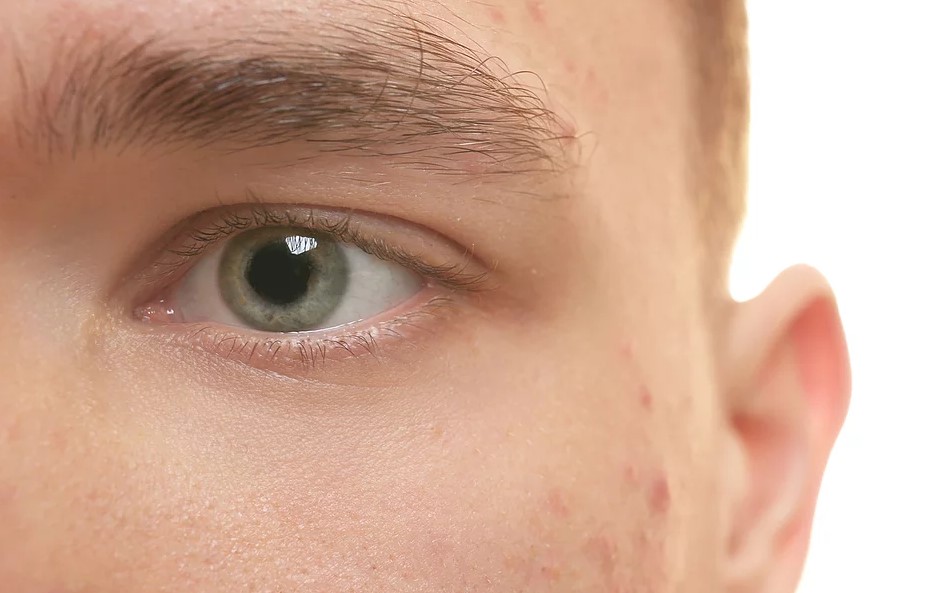
A Toxina botulínica é uma proteína produzida pela bactéria Clostridium botulinum. Quando administrada oralmente em grandes quantidades, bloqueia os sinais nervosos do cérebro para o músculo, causando paralisia generalizada, chamada botulismo. No entanto, por injeção, em quantidades muito pequenas, em um músculo facial específico, apenas o impulso que orienta este músculo será bloqueado, causando o relaxamento local. Deste modo, a toxina botulínica atua como um bloqueio da musculatura subjacente das linhas indesejadas.
Tratamento
O tratamento envolve injeção em quantidades muito pequenas nos músculos para imobilizá-los. A terapia atual é bem tolerada, rápida e a recuperação é mínima. Alguns efeitos colaterais permanecem por cerca de três a sete dias após o procedimento. A toxina começa a fazer efeito de sete a 14 dias depois e esse efeito perdura por cerca de três a seis meses até que desaparece gradativamente, enquanto a ação muscular retorna. Com aplicações em intervalos regulares, pode ocorrer de o músculo enfraquecer e, dessa forma, as aplicações passarem a durar mais tempo.
Os efeitos colaterais são mínimos e relacionam-se com a injeção local. Dor ou edema podem surgir em torno do local da injeção. Maquiagem pode ser usada após o tratamento, mas é preciso ter cuidado para não pressionar ou massagear a área após algumas horas do procedimento. Em casos raros, os pacientes podem desenvolver fraqueza temporária dos músculos vizinhos, ou dor de cabeça, ou sobrancelha e/ou pálpebra caída, também temporariamente.
Indicação
A toxina botulínica é indicada para amenizar linhas de expressão e rugas profundas. Por exemplo, as linhas verticais entre as sobrancelhas; pés-de-galinha nos cantos dos olhos; linhas horizontais na testa e nas bandas do músculo platisma, conhecido como pescoço de peru.
Também é usada para o reposicionamento das sobrancelhas: o músculo é enfraquecido e relaxado, para não contrair. Esse tratamento previne que se formem novas rugas. Alguns músculos não podem ser tratados, pois realizam funções importantes na expressão natural de uma pessoa. É o caso do músculo que levanta as sobrancelhas e dos músculos da linha do sorriso, uma vez que eles são necessários para as expressões dessa região e até para comer.
A transpiração excessiva pode aliviar com injeções altamente diluídas da toxina botulínica, diretamente na pele das axilas ou na pele nas palmas das mãos e plantas dos pés. Há paralisação das glândulas sudoríparas da pele que são responsáveis pela transpiração excessiva. Uma única sessão de tratamento pode fornecer meses de alívio, e os especialistas acreditam que as injeções podem ser repetidas indefinidamente, uma ou duas vezes por ano.
O médico dermatologista é o indicado para realizar o procedimento.
Fonte: Sociedade Brasileira de Dermatologia
“É a principal doença alérgica da pele e tem um comportamento semelhante ao da rinite alérgica e ao da asma: tem períodos de melhora, quando parece estar ‘curada’ e períodos de piora, com crises ou surtos. O que aparece na pele são áreas avermelhadas, escoriadas, grosseiras, às vezes até inchadas e com crostas (“casquinhas”), que coçam de maneira variável para cada pessoa”, explica o médico dermatologista, Dr. André Lauth.
“Muitas vezes o portador de rosácea já tem crises rápidas de vermelhidão desde a infância, mas estas não trazem incômodo. Após os 20 e, principalmente, 30 anos, as crises começam a se tornar mais frequentes e duradouras e trazem mais desconforto. A pele torna-se mais avermelhada e aparecem pequenos vasos sanguíneos. Às vezes podem surgir lesões parecidas com espinhas, mas que são persistentes e não estouram”, detalha o especialista.
“Os portadores da doença quando fazem o uso adequado de um bom filtro solar, por exemplo, podem ajudar a frear a piora da doença. Mas é sempre bom destacar que somente um especialista consegue passar o tratamento ideal para cada caso”, completa.
O preenchimento cutâneo é uma técnica empregada para correção de sulcos, rugas e cicatrizes, por meio da injeção de substâncias sob a área da pele a ser tratada, elevando-a e, assim, diminuindo sua profundidade. Um dos principais objetivos dos preenchedores é repor o volume da face, melhorar seus contornos e formas. O ácido hialurônico é o principal preenchedor utilizado hoje. O corpo humano fabrica esta substância, capaz de manter as formas e contornos, mas essa produção cai com o passar dos anos. Após a aplicação do produto, a área pode ficar levemente avermelhada e inchada. Alergias, gestação, amamentação, doenças prévias e uso de medicação rotineira devem ser informados ao médico. O risco de alergia é raro. Os preenchedores são realizados em combinação com outros procedimentos para melhorar o resultado final, como o uso de toxina botulínica , lasers e peelings.
Indicação
Indicado para atenuar rugas, cicatrizes e sulcos, principalmente o nasogeniano (vai do canto do nariz ao canto da boca, popularmente chamado de bigode chinês). Também utilizado na correção de cicatrizes de acne; reposição volumétrica em áreas do rosto nas quais ocorreram perdas de gordura e de sustentação, causadas pelo envelhecimento; contorno e volume dos lábios; tratamento de olheiras e contorno mandibular.
Utilizando-se técnicas como MD Codes*, Visionary*, suas variantes e combinações, podemos obter efeitos antes só obtidos por meio de cirurgia plástica!
O profissional adequado para realizar este procedimento é o médico dermatologista ou cirurgião plástico.
Quer saber como o preenchimento pode ajudar você? Agende uma consulta aqui . Estamos em Curitiba. Quer saber mais sobre outros tratamentos possíveis? Acesse aqui
Fonte: Sociedade Brasileira de Dermatologia
O preenchimento labial tem motivos de sobra para estar entre os procedimentos mais solicitados nos consultórios dermatológicos.
A aplicação é simples, feita com injeções de ácido hialurônico, substância encontrada naturalmente na pele. Por meio de técnicas de laboratório, ele é transformado em um gel macio e que se incorpora totalmente aos lábios em poucas semanas.
Para tornar o procedimento mais confortável, é feita anestesia com injeções por dentro da boca ou com creme anestésico.
O resultado é visto imediatamente e dura, em média, 6 a 8 meses. Logo após o procedimento, os lábios ficam inchados e podem surgir hematomas. O que geralmente se resolve em até uma semana.
Importante mesmo é realizar o procedimento com um dermatologista ou cirurgião plástico da sua confiança. Buscando ressaltar sua beleza e manter a harmonia do seu rosto!
Gostou? Então procure seu médico e agende uma consulta!
O que é?
-
Eritemato-telangectasica – Subtipo1
-
Papulopustuloso – Subtipo2
-
Fimatoso (Rinofima) – Subtipo3
-
Ocular – Suptipo4: pode acompanhar qualquer um dos outros e vir sozinho também.
Sintomas
-
Flushing facial – períodos de sensação abrupta de vermelhidão e calor na pele como se fosse um surto de vasodilatação.
-
Telangiectasias – dilatação de pequenos vasos permanentes.
-
Persistente eritema facial. Possível edema facial
-
Pápulo-pustulosas – podem ocorrer nódulos; as pápulas podem, eventualmente, quando numerosas, formar placas granulomatosas (rosácea lupoide);
-
Rinofima – espessamento irregular e lobulado da pele do nariz, dilatação folicular, levando ao aumento e deformação do nariz . Esses espessamentos podem ocorrer em outras áreas além do nariz, como na região frontal, malares (maçãs do rosto) e pavilhões auriculares.
-
Alterações oculares – ocorrem em 50% dos casos (irritação, ressecamento, blefarite, conjuntivite e ceratite).
-
A doença é benigna, porém crônica com surtos e recidivas;
-
Ler folhetos explicativos e sites de confiança sobre a doença;
-
Fazer um diário/cartilha de observação de fatores agravantes;
-
Proteção solar é fundamental. Diária;
-
Evitar álcool e outros agravantes;
-
Usar maquiagem corretiva;
-
Cuidado com exercícios exagerados, sol, drogas vasodilatadoras, ácidos tópicos, uso de sabonetes agressivos com álcool ou acetona, esfoliações ou tratamentos agressivos de qualquer natureza;
-
Visitar periodicamente um dermatologista.
Alopecia androgenética
O que é?
Sintomas
Tratamentos
Prevenção
Alopecia areata
O que é?
Sintomas
Tratamentos
Prevenção
-
Procurar se informar sobre a doença. Conhecer mais sobre o problema ajuda a compreender a evolução da doença e reduzir a ansiedade.
-
Usar maquiagem para minimizar a aparência da perda do cabelo.
-
Investir em perucas, chapéus e lenços para proteger a cabeça. Além de serem estilosos, deixam o visual mais moderno.
-
Reduzir o estresse: as crises agudas de queda podem se associar a períodos críticos de estresse, tais como problemas no trabalho ou na família, mortes, cirurgias, acidentes etc.
Eflúvio Telógeno
O que é?
Sintomas
Tratamentos
Prevenção
Sociedade Brasileira de Dermatologia
O que é?
Sintomas